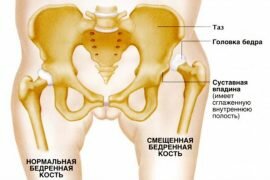
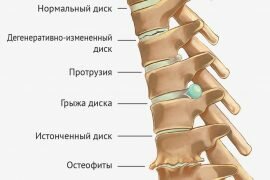
Лечение

Массаж при болях в коленном суставе
Тот самый запрещенный к показу выпуск, за который…
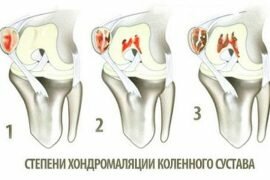
Классификация переломов коленного сустава
Тот самый запрещенный к показу выпуск, за который…
Тендинит коленного сустава симптомы и лечение фото
Тот самый запрещенный к показу выпуск, за который…
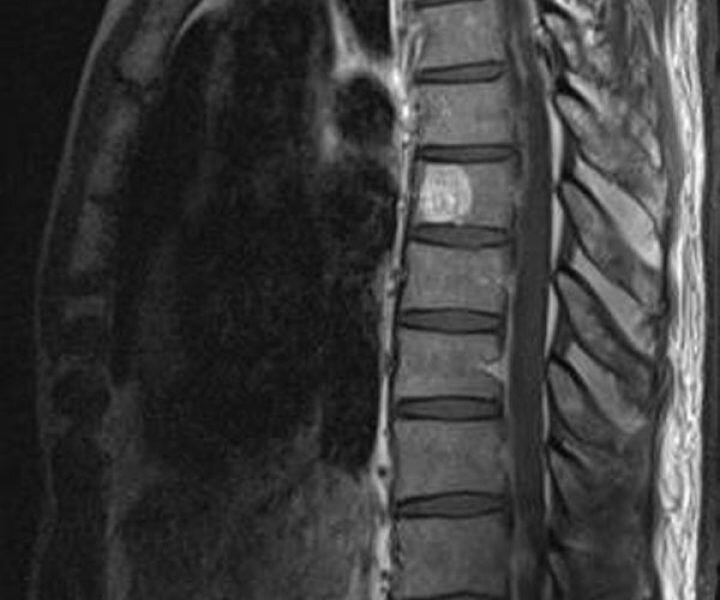
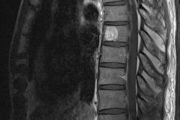
Бальзам дикуля для позвоночника и суставов инструкция
Тот самый запрещенный к показу выпуск, за который…

Узи коленного сустава описание
Тот самый запрещенный к показу выпуск, за который…

Удаление кисты бейкера коленного сустава отзывы
Тот самый запрещенный к показу выпуск, за который…
Народные средства

При подагре нужно исключить из рациона
Тот самый запрещенный к показу выпуск, за который…
Что делать если сильно чешутся ноги
Тот самый запрещенный к показу выпуск, за который…
Как лечить защемление нерва в плечевом отделе
Тот самый запрещенный к показу выпуск, за который…
Симптомы
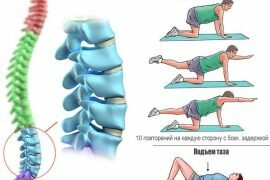
Йога грыжа межпозвоночная грыжа
Тот самый запрещенный к показу выпуск, за который…
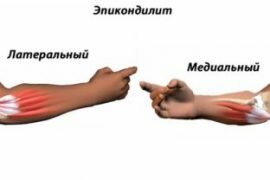
Растяжение локтевого сустава народные методы лечения
Тот самый запрещенный к показу выпуск, за который…
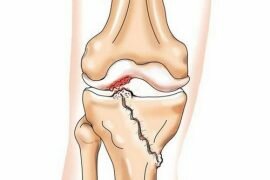
Артроз 1 2 степени лучезапястного сустава симптомы
Тот самый запрещенный к показу выпуск, за который…